睡眠時無呼吸症候群(SAS)は高血圧発症のリスクが最大約3倍に!?
 睡眠時無呼吸症候群(SAS)が高血圧を引き起こす理由は、眠っている間に交感神経が働き血圧を上昇させるからです。
睡眠時無呼吸症候群(SAS)が高血圧を引き起こす理由は、眠っている間に交感神経が働き血圧を上昇させるからです。
血圧とは、心臓から排出された血液が血管の壁を押す際の力の強さを示した数値で、交感神経と副交感神経の自律神経と深い関係があります。
自律神経は、起きている間に全身に血液を届けるため心臓から排出される血液が多くなり血管が収縮します。
逆に副交感神経は体を休めるため、心臓から排出される血液が減り、血管が拡張するのです。
心臓は収縮すると血圧が上がり、拡張すると血圧は下がります。
睡眠時無呼吸症候群の場合は、寝ている間も交感神経が優位になるため、高血圧になってしまうのです。
実際に睡眠時無呼吸症候群の患者は、高血圧発症のリスクが最大3倍になるとの研究結果も。このように、睡眠時無呼吸症候群と高血圧には深い関わりがあるのです。
参考文献:国立循環器病センター 患者の皆様へ
参考文献:Prospective Study of the Association between Sleep-Disordered Breathing and Hypertension
睡眠時無呼吸症候群(SAS)と高血圧の合併症は「薬剤耐性高血圧症」になりやすい
睡眠時無呼吸症候群(SAS)と高血圧の合併症の場合、お薬を用いても血圧を下げることができない「薬剤耐性高血圧症」である可能性が高いと言われています。高血圧の治療は一般的に、次のような順番で行われます。
- 1. 食事療法
- 2. 運動療法
- 3. 薬物療法
睡眠時無呼吸症候群を併発している高血圧であるのかを見分けるには、薬剤耐性高血圧症であるのかを確認することも一つの方法です。
睡眠時無呼吸症候群(SAS)と高血圧が併発しやすい理由
睡眠時無呼吸症候群(SAS)の場合、止まった呼吸が再開するときに脳が「覚醒反応」と呼ばれる、起きた状態になります。
身体は眠っていても脳は起きているので、交感神経が優位に働き血圧が上昇してしまうのです。眠っている間は血圧が下がるのが正常ですが、睡眠時無呼吸症候群(SAS)は血圧が下がるべきときに上昇しています。
そのため、夜に血圧が上がった状態になる「夜間高血圧」や起きてすぐの血圧が高い「早朝高血圧」を引き起こすのです。次第に血圧が高い状態が日中にまで影響するようになり、高血圧を引き起こします。
つまり、睡眠時無呼吸症候群(SAS)は高血圧を引き起こす原因の1つなのです。
参考:日本心臓病学会学術集会 睡眠時無呼吸症候群と高血圧
参考:メディケア生命 高血圧の合併症で多いものって何?医師500人に聞いてみました
睡眠時無呼吸症候群(SAS)と高血圧を放置する危険性・リスク
睡眠時無呼吸症候群(SAS)は高血圧になるだけでなく、心疾患である「狭心症」「心筋梗塞」「心不全」、脳の病気である「脳出血」や「脳梗塞」などの合併症になるリスクもあります。
高血圧になると動脈硬化を促進するので、循環器系の病気になる確率が非常に高いです。
高血圧は生活習慣病にも深く関わっており、生活習慣病である糖尿病の20%~40%の患者が高血圧だというデータもあります。
睡眠時無呼吸症候群の治療を行わず、高血圧のままでいることは非常にリスクがあるのです。
睡眠時無呼吸症候群(SAS)を治療すると、高血圧やその先の生活習慣病、心血管病も予防することができます。
このほか、睡眠時無呼吸症候群(sas)と高血圧を併発しやすい人の特徴など、詳しく知りたい方はいびきメディカルクリニックの「いびきの治し方10選!いびきの原因を知って対策をしよう」の記事をご覧ください。
参考:東京医科大学病院 睡眠時無呼吸と循環器病の 深い関わり
睡眠時無呼吸症候群(SAS)とは?
 そもそも、睡眠時無呼吸症候群(SAS)とは一体何なのでしょうか。
そもそも、睡眠時無呼吸症候群(SAS)とは一体何なのでしょうか。
睡眠時に無呼吸である状態を引き起こしてしまうことです。
寝ている間に呼吸が10秒以上止まってしまうことを医学的に無呼吸と言い、無呼吸が7時間の睡眠で30回以上、または睡眠1時間あたり5回以上の無呼吸が確認できれば「睡眠時無呼吸症候群(SAS)」と呼びます。
睡眠時無呼吸症候群(SAS)は自分では気付かないことが多い症状です。
もしも、睡眠時無呼吸症候群(SAS)かどうかが気になるときは、一度調べてみることをおすすめします。
「【睡眠時無呼吸症候群とは?】原因や睡眠への影響について解説」の記事では、睡眠時無呼吸症候群(sas)について、より詳細に解説しています。
睡眠時無呼吸症候群(SAS)といびきの関係
激しいいびきは睡眠時無呼吸症候群(SAS)と深い関係があると言えます。
いびきは眠っている間に気道が狭くなり、呼吸で空気が気道を通ったときに喉のあたりが振動して音が出ている状態です。
睡眠時無呼吸症候群(SAS)の場合は気道がかなり狭いため、いびきの音が大きく、完全に空気が通らなくなると、呼吸といびきの音が止まります。
その後、激しい息をしたり、いびきをかき始めたりすると、呼吸が再開するのです。
眠っているときに常にいびきの音が大きく、突然音が止まったと思ったら再び大きないびきをし始めるといった特徴があると睡眠時無呼吸症候群(SAS)の可能性があります。
このように、いびきは睡眠時無呼吸症候群(SAS)の代表的な症状であるため、いびきを治療することで睡眠時無呼吸症候群(SAS)を治療することにつながります。いびきの治療は、主にいびき外来で行われている治療です。
いびき外来についてはいびきメディカルクリニックの「いびき外来とは?いびきや睡眠時無呼吸症候群治療の専門診療科です!」の記事をご覧ください。
睡眠時無呼吸症候群(SAS)の症状とは?
睡眠時無呼吸症候群(SAS)が引き起こす症状は、休息感を得られない、日中に強い眠気が襲う、あくびが多くなるなどがあります。
加えて、集中力がなくなったり、作業効率が低下したり、交通事故の原因になったりするときもあるのです。
また、起きたときに喉が乾いていたり、頭痛がしたりするなどの症状や、夜中に何度も目が覚める場合も気をつけてください。
加えて、睡眠中に呼吸が止まると身体に強いストレスを与えますので、ストレスホルモンであるコルチゾールの分泌が高まり、血糖値のコントロールがうまくいかなくなり糖尿病を悪化させるリスクがあります。
このように、睡眠時無呼吸症候群(SAS)が引き起こす症状には注意が必要です。
参考: 国立病院機構近畿中央呼吸器センター 睡眠時無呼吸症候群
睡眠時無呼吸症候群(SAS)と高血圧が併発した場合の検査・診断方法
 睡眠時無呼吸症候群(SAS)の調べ方は大きくわけて3つあります。
睡眠時無呼吸症候群(SAS)の調べ方は大きくわけて3つあります。
- セルフチェック
- 呼吸や血中の酸素濃度などを測定する簡易検査
- 脳波や心電図を用いた精密検査(1泊の入院必須)
呼吸器内科や循環器内科、耳鼻咽喉科、睡眠外来などで、診察を受けることができます。いびきメディカルクリニックの「睡眠外来とは?受診のメリットやクリニックの選び方について解説!」の記事では、自分に合った睡眠外来の選び方や、おすすめの睡眠外来についてご紹介しています。
もし睡眠時無呼吸症候群(SAS)かもしれないと思ったら、すぐに調べてみるといいでしょう。
以下に3つの検査方法について解説しますので、参考にしてください。
参考:循環器領域における睡眠呼吸障害の診断・治療に関するガイドライン
セルフチェック
自分で睡眠時無呼吸症候群(SAS)を調べることができます。
自分でいびきをしているか、無呼吸状態があるかどうか気づくのは難しいですが、比較的自覚しやすい症状もありますので、参考にしてください。
以下のチェックリストから、当てはまるものにチェックを入れてみましょう。
- • 自分のいびきで起きたことがある
- • 十分な睡眠をとったはずなのに、日中眠気に襲われる
- • 全身に倦怠感がある
- • 寝た気がしない
- • 集中力が続かない
- • いびきや無呼吸を指摘されたことがある
- • 夜間頻繁にトイレに行きたくて起きる
当てはまる項目が多かったら、睡眠時無呼吸症候群(SAS)の疑いがありますので、一度病院に相談してみましょう。
参考:循環器領域における睡眠呼吸障害の診断・治療に関するガイドライン
呼吸や血中の酸素濃度などを測定する簡易検査
簡易検査は自宅でできる簡単な検査です。
検査方法には2種類あります。
酸素濃度を調べる検査といびきや気流を調べる検査です。
酸素濃度を調べるためには、手指にパルスオキシメーターをつけて、無呼吸による低酸素状態を診断し、いびきや気流を調べる場合は、鼻に呼吸センサ―をつけて気流やいびきの音を感知し、呼吸状態や気道の閉鎖状態を調べます。
どちらも自宅で寝るときに、自分で装着して検査できますので、簡単です。
しかし、脳波を調べるわけではないので、睡眠の質(深さ)までは検査できません。
また、検査装置の取り付けに医師や看護師が立ち会うわけではないので、きちんと取り付けられた結果かどうかがわからないというリスクもあります。
参考:帝人ヘルスケア 簡易検査
脳波や心電図を用いた精密検査
精密検査は病院に1泊して検査します。
簡易検査の結果、もう少し調べる必要があると判断された場合は、精密検査を受けてください。
PSG(ポリソムノグラフィー)検査と呼ばれる、睡眠の質(深さ)を調べる検査をします。
主な検査内容は、脳波を調べたり、眼球運動や下あごの動きをチェックしたりすることです。
加えて、呼吸や心電図、筋電図、血液中の酸素飽和度を記録し、どんな姿勢で寝ているか、いびきの音など細かく調査していきます。
この検査は身体にコードやセンサーを取り付けますが、痛みは一切ありませんので、安心して検査を受けてみましょう。
参考:にしかわ耳鼻咽喉科 睡眠時無呼吸症候群の簡易検査と精密検査
睡眠時無呼吸症候群(SAS)と高血圧の合併症を改善する方法

睡眠時無呼吸症候群が原因となる高血圧を改善するには、睡眠時無呼吸症候群を改善する必要があります。
そのためには、いびきの症状を改善することが重要です。いびきを改善するための方法としては次のようなものが挙げられます。
- 1. 横向きに寝る
- 2. 舌の筋肉を鍛える
- 3. いびき改善グッズを使う
- 4. ダイエットをする
- 5. 病院でいびき治療を行う
横向きに寝る
仰向けで寝ると、舌が落ち込み気道が塞がりやすく、睡眠時無呼吸症候群(SAS)の原因になりやすいです。
寝ている間、横向きの体勢を維持するために抱き枕を使ってみましょう。比較的簡単に寝相をコントロールすることができます。
いびき改善グッズを使う
いびき改善グッズには鼻呼吸テープなど、さまざまなものが存在します。市販のいびき改善グッズを試してみて、効果のある自分に合ったものを探してみましょう。おすすめ鼻呼吸テープは、「いびき防止の為の鼻呼吸テープおすすめ8選」の記事をご覧ください。
ダイエットをする
肥満傾向にある場合は減量してみることも大切です。
喉まわりについている脂肪を落とし、気道を確保すると、いびきが改善する場合があります。
肥満と睡眠時無呼吸症候群との関連性について知りたい方は、いびきメディカルクリニックの「【ホルモンに影響?】肥満体型と睡眠時無呼吸症候群の関連性について」の記事をご覧ください。
病院でいびき治療を行う
重度の睡眠時無呼吸症候群(SAS)では改善が困難です。
先述の方法を試しても、あまり効果が見られない場合は、専門の病院を受診し、本格的な治療を考えてみましょう。
しかし、危険性を理解していても治療のリスクや費用について不安に感じる方も多いでしょう。いびきメディカルクリニックの「いびき治療を受けるのに料金はどのくらいかかる?治療法ごとの相場を解説 」の記事では、さまざまな治療法を費用・リスクなどで比較しています。
ぜひ参考にしてみてください。
参考:村田会湘南台内科クリニック 睡眠時無呼吸症候群の治療について
睡眠時無呼吸症候群(SAS)の治療方法
 ここでは睡眠時無呼吸症候群(SAS)の3つの治療方法を紹介します。
ここでは睡眠時無呼吸症候群(SAS)の3つの治療方法を紹介します。
- 1. CPAP療法(持続陽圧呼吸療法)
- 2. 扁桃腺の切除
- 3. マウスピースの使用
- 4. パルスサーミア治療
PSG検査を行い、睡眠時1時間当たりのAHI(無呼吸低呼吸)指数を測り、AHI指数が5以上でいびきや日中の眠気、起床時の頭痛などの症状がある場合に睡眠時無呼吸症候群(SAS)の診断が下ります。
AHI指数5~15の場合は軽症、15~30を中等症、30以上は重症となり、重症度に応じた治療を受けましょう。
無呼吸の原因が喉周りの脂肪であるといった、直接的な原因が明らかな場合は、まずは減量から始めてみてください。
原因に直接的なアプローチをすることも大切です。
参考:日本呼吸器学会 I-05 睡眠時無呼吸症候群(Sleep Apnea Syndrome:SAS)
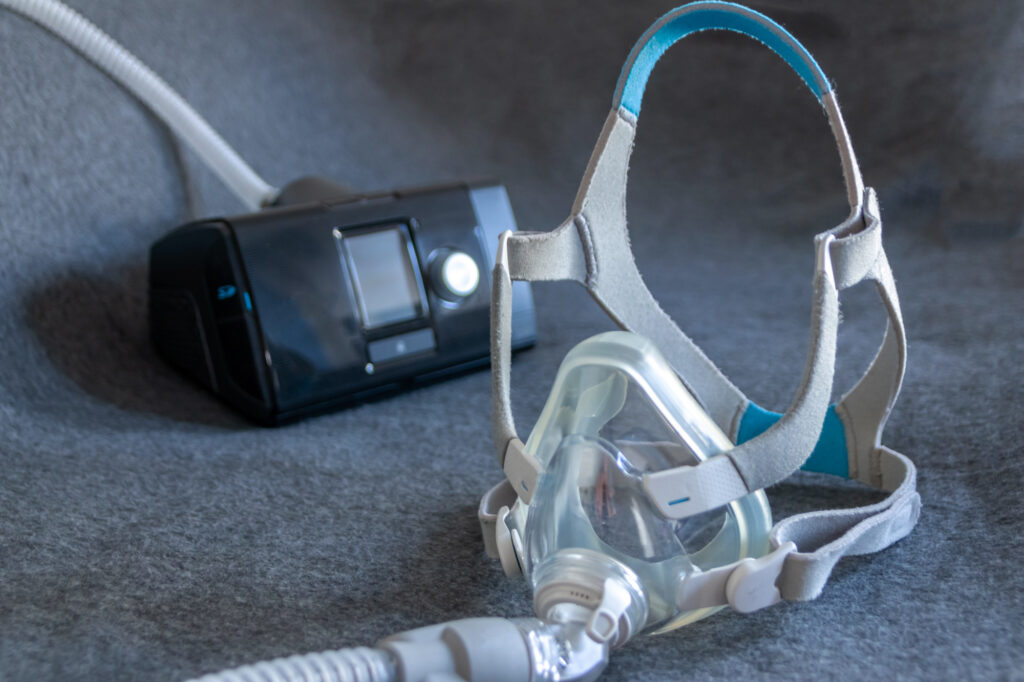
鼻マスクを使ったCPAP療法
CPAP療法とは、持続陽性呼吸療法とも言い、寝ている間に鼻マスクを装着します。
機械で圧力をかけた空気を気道に送り込み、気道を広げ睡眠中の呼吸を促す治療法です。
15㎝~20㎝ぐらいの大きさのCPAP機器本体から空気を送るチューブが繋がっていて、先に鼻マスクが付いています。
CPAP治療は睡眠時無呼吸症候群(SAS)の中等症〜重度の患者への標準的な治療方法です。
睡眠時に送られる空気の圧力は常に一定である場合と、無呼吸時に自動的に圧力が増すときの2つがありますが、患者の症状に合わせて医師が決めます。
CPAP治療を行うと、行わなかった患者よりも長生きできたなどといった研究結果もありますので、安心して受けられる治療方法の一つです。
しかし、CPAP治療は睡眠時無呼吸症候群(SAS)への対症療法であるため、症状の改善はCPAPを続けている間しか見込めません。息苦しさからCPAP治療を辞めたいと考える患者様も多い傾向も。
睡眠時無呼吸症候群の根本治療がしたい人には向いていないと言えます。
CPAP治療について、より詳しく知りたい方は、いびきメディカルクリニックの「CPAP(シーパップ)の検査と治療費用【睡眠時無呼吸症候群】」の記事をご覧ください。
扁桃腺の切除
扁桃腺の肥大によって気道が塞がり、睡眠時無呼吸症候群(SAS)を引き起こしている場合は、扁桃腺の切除を行います。
1週間程の入院が必要で、全身麻酔をして行われる手術です。
ただし、扁桃腺の切除はすべての患者に有効な手段というわけではありません。あくまで扁桃腺が大きく、それが原因で睡眠時無呼吸症候群(SAS)を引き起こしている場合の限定的な改善方法です。
また、のどちんこの一部を切除する口蓋垂軟口蓋咽頭形成術(UPPP)もあります。
気道を塞いでいる部分を手術によって広げ、空気の通り道を確保する手術です。
最近ではレーザーを使って手術を行うこともあります。
いびきメディカルクリニックの「【根本的な治療なら】睡眠時無呼吸症候群のレーザー治療まとめ」の記事では、根本治療となるさまざまなレーザー治療を比較しています。
検討材料として、ぜひご活用ください。
参考:すぎもと医院 vol.16睡眠時無呼症候群と手術療法について
マウスピースを使う
軽症の睡眠時無呼吸症候群(SAS)患者は、マウスピースを装着して眠ると改善が見られる場合があります。
スリープスプリントとも呼ばれる歯科的治療法です。
舌は喉尾下骨という部位と下顎の間に張っていますが、引っ張ると細くなりますので、顎を前に突き出すように引っ張るかたちのマウスピースを作ります。出来上がったマウスピースを付けて眠ると空気の通り道ができますので、呼吸がしやすくなるでしょう。
睡眠時無呼吸症候群(SAS)について詳しい歯科医にマウスピース作製をお願いするとより効果が期待できます。
ただし、重症患者にはあまり効果が見られない場合がありますので、自分がどの程度の症状なのかを確認して治療方法を考えていきましょう。いびきメディカルクリニックの「睡眠時無呼吸症候群の治療法として知られるマウスピースとは?かかる費用や注意点を解説」の記事では、費用や注意点について詳しく解説しています。
パルスサーミア治療
「CPAPなどの対症療法ではなく、根本療法でいびきを治したい……」
「痛みや腫れなど、ダウンタイムに時間を取られたくない!」
そんな方におすすめの治療法が、いびきメディカルクリニックのパルスサーミアです。
切除のように大きな傷を作らないため、ダウンタイムや痛み、出血はほとんどありません。また、治療時間が15分と短時間で終了するため、お仕事のついでなど、あなたのライフスタイルに合わせた治療ができます。
詳しくは、いびきメディカルクリニックへお問い合わせください。
睡眠時無呼吸症候群(SAS)と高血圧の併発した状態で気をつけるべき注意点
 眠っている間に無呼吸状態が起こっているときは、喫煙、飲酒、睡眠薬の飲用は危険な行為です。
眠っている間に無呼吸状態が起こっているときは、喫煙、飲酒、睡眠薬の飲用は危険な行為です。
喫煙は気道の炎症を起こし、むくんで空気の通り道が狭くなってしまいますので、無呼吸状態を引き起こしやすくなります。
また、飲酒も避けたほうがいいでしょう。
お酒を飲んで寝るといびきが酷くなると感じたことはありませんか。飲酒により喉の筋肉が緩み、無呼吸が起こりやすくなるリスクがあるからです。
睡眠薬の服用もしないほうがいいでしょう。
睡眠薬には筋肉を弛緩させる効果がありますので、舌が落ち込む原因になります。
以上3つをできるだけ避けて、睡眠の質を上げるようにしましょう。
参考:ますたに呼吸器クリニック SASについて:生活習慣の改善:減量・禁酒・禁煙など
睡眠時無呼吸症候群を治療し、高血圧を改善しよう!
 今まで高血圧で悩んでいたが、原因が分からなかったという人は、睡眠時無呼吸症候群(SAS)を疑ってみてはどうでしょうか。
今まで高血圧で悩んでいたが、原因が分からなかったという人は、睡眠時無呼吸症候群(SAS)を疑ってみてはどうでしょうか。
呼吸器内科、循環器内科、耳鼻咽喉科の受診がおすすめです。
適切な治療を受け、寝ている間の無呼吸状態が改善できれば、血圧も正常に戻ります。
高血圧によって引き起こされる合併症にかかるリスクも下げることができますので、専門医を受診することがおすすめです。
健康的に長生きできるための第一歩を踏み出してみませんか。
また、睡眠時無呼吸症候群の他の症状は下記のコラムでも紹介しているので、ぜひチェックしてみてください。
よくある質問
Q.睡眠時無呼吸症候群の朝の血圧は?
A.朝の血圧が135/85 mmHg以上であれば、「早朝高血圧」です。睡眠時無呼吸症候群(SAS)の疑いがあります。
「早朝高血圧」は睡眠時無呼吸症候群(SAS)が引き起こす症状の一つです。
もしかしたら夜間も高血圧である「夜間高血圧」も併発している可能性もありますので、専門医の受診をおすすめします。
眠っている間の高血圧が常態化してしまうと、高血圧が続きさまざまな病気を引き起こす原因になる場合があります。
Q.寝ているときに血圧が上がるのはなぜ?
A.自律神経の働きが原因です。
通常、血圧は眠っているときは副交感神経が優位になるため、リラックス状態となり下がっていきます。
起きているときは交感神経の働きで緊張状態となり血圧が上がるのです。
睡眠中無呼吸状態になると身体は眠っているが、脳が起きている状態である「覚醒反応」を起こし、交感神経が働き血圧を上げます。
寝ているときに血圧が上がる状態は睡眠時無呼吸症候群(SAS)の可能性がありますので、専門医に相談して、改善することをおすすめします。





